Содержание
Минеральная вода для поджелудочной железы, лечение панкреатита минеральной водой
Одним из самых распространенных заболеваний желудочно-кишечного тракта является воспаление поджелудочной железы или, если говорить медицинскими терминами, панкреатит. Данная болезнь требует длительной и комплексной терапии, при этом особенно важна диета и соблюдение питьевого режима. Очень часто в ходе лечения врачи назначают принимать минеральную воду. На протяжении многих лет минеральная вода была основной составляющей в лечении воспалений поджелудочной железы. Положительный эффект достигается не только на ранних стадиях заболевания, но и при хроническом или даже обостренном состоянии. При лечении стоит следовать рекомендациям врача, именно он должен назначить какую воду лучше принимать пациенту, так как минералки имеют разную минерализацию и могут оказать разное воздействие на поджелудочную железу в частности и на весь ЖКТ в целом.
Панкреатит – что это такое?
При этом заболевании в пищеварительной системе человека происходит патологический процесс, который приводит к тому, что пищеварительные ферменты, выработанные поджелудочной железой, активизируется не в кишечнике, как у здорового человека, а уже в самой железе, приводя к тому, что эти ферменты ее разъедают. А неправильное питание и употребление недостаточного количества жидкости и минералки зачастую усугубляют этот процесс, еще больше усиливая воспаление.
А неправильное питание и употребление недостаточного количества жидкости и минералки зачастую усугубляют этот процесс, еще больше усиливая воспаление.
Перейдя в хроническую форму, заболевание не дает органу вырабатывать достаточное количество пищеварительных ферментов, именно поэтому врачами назначаются препараты, содержащие ферменты.
Изменения, происходящие в поджелудочной железе во время болезни, не могут не сказаться на остальных органах и системах. Объяснить это можно их взаимосвязью и слаженностью функционирования при работе организма. Если происходят нарушения в работе одного органа, происходят перебои и в других органах. Запущенная форма болезни может привести к расстройствам в работе всего организма.
Общими признаками заболевания и для мужчин, и для женщин, и для детей специалисты называют:
- боль в левом боку, нередко пациенты жалуются на опоясывающую боль;
- признаки нарушения пищеварительных процессов – изжога, тошнота, рвота, проблемы со стулом, вздутие живота;
- повышение артериального давления;
- учащенное сердцебиение;
- одышка;
- бледная или желтушная кожа.

Врачи подразделяют заболевание по типам.
- Острый – приступ возникает внезапно и характеризуется яркой клинической картиной. В этом случае необходима срочная госпитализация пациента.
- Хронический – чаще всего возникает в результате острой формы болезни.
- Киста – образование появляется из-за воспалительных процессов, нарушающих работу органа.
- Псевдокиста – появляется как следствие хронического процесса или обострения заболевания, характеризуется накоплением излишнего поджелудочного сока.
- Панкреатическая стеаторея – получает развитие из-за хронической стадии болезни, выражается в виде нарушения процесса переваривания и всасывания жиров.
Как говорилось выше, все процессы в организме взаимосвязаны, поэтому причинами возникновения панкреатита чаще всего бывают другие заболевания.
- Болезни желчного пузыря – закупорка желчных путей, образование камней, оперативные вмешательства практически неизбежно приведут к воспалению поджелудочной железы, если не соблюдать диету и другие рекомендации лечащего врача.

- Проблемы с другими органами желудочно-кишечного тракта – гастрит, язвенная болезнь, колит и пр.
- Патологии печени и селезенки.
- Различные аллергические реакции.
- Инфекционные заболевания.
Другими причинами панкреатита могут стать:
- Переедание. Оно способствует излишней выработке панкреатического сока, что негативно сказывается на самом органе.
- Злоупотребление алкогольными напитками.
- Ранения и травмы живота.
- Паразитарные заболевания.
- Излишняя любовь к жаренной, жирной, соленой, горячей еде.
- Прием некоторых лекарственных препаратов.
Еще одной причиной возникновения болезни может стать наследственная предрасположенность или патологии в развитии и строении органа.
Влияние минеральной воды на поджелудочную железу
Минеральный напиток содержит в себе большое количество полезных компонентов. В основном это минералы и соли природного происхождения. Они помогают организму нормально функционировать и предупреждают возникновение ряда болезней.
Они помогают организму нормально функционировать и предупреждают возникновение ряда болезней.
В составе мин. воды присутствуют такие полезные элементы, как:
- магний;
- хлор;
- фтор;
- цинк;
- железо.
Все эти микроэлементы способствуют нормализации работы поджелудочной железы, уменьшая проявления симптомов заболевания. Если минерализованная жидкость подобрана правильно, с учетом состояния конкретного пациента, то она оказывает максимально благотворное влияние на больной орган.
- Снижаются застои панкреатического сока.
- Улучшается отток желчи.
- Уменьшается интенсивность воспалительных процессов.
- Быстрее проходит стадия обострения, уступая место ремиссии.
- Стабилизируется работа пищеварительной системы.
Кроме того, правильно подобранная минеральная вода и ее ежедневная дозировка способствует уменьшению отеков и нормализации функционирования всего организма.
Но несмотря не большое количество полезных свойств минеральной воды, присутствуют и некоторые противопоказания к ее употреблению. Это:
- сахарный диабет в тяжелой форме;
- болезни сердца;
- гипотериоз;
- онкологические заболевания.
Также стоит быть осторожными при употреблении минералки людям, склонным к проявлениям различного вида аллергических реакций.
Виды минеральной воды
Напиток делится на категории в зависимости от концентрации минералов на один литр воды.
- Столовая питьевая. В ней содержится не более 1 г минералов, поэтому ее можно пить абсолютно всем.
- Столовая минеральная. В такой воде содержится от 1 г до 2 г, она также не имеет противопоказаний и употреблять ее можно без рекомендации врачей.
- Лечебно-столовая. Содержит от 2 г до 8 г минералов, пить ее можно только после консультации с лечащим врачом.
- Лечебная.
 Имеет наибольшую концентрацию минералов, свыше 8 г на литр, поэтому ее бесконтрольное употребление может негативно сказаться на пищеварительной системе.
Имеет наибольшую концентрацию минералов, свыше 8 г на литр, поэтому ее бесконтрольное употребление может негативно сказаться на пищеварительной системе.
Функциональный напиток «Магниум» не имеет противопоказаний (за исключением избытка магния в организме человека), поэтому его можно пить без ограничений. Но людям с болезнями поджелудочной железы не рекомендуется принимать напитки с добавками, хоть они и натуральные. Поэтому им рекомендуется употреблять классический «Магниум» в белой банке. В нем не содержится вкусовых добавок, но по своим полезным свойствам он не уступает другим минеральным и функциональным напиткам.
Какую минеральную воду выбрать?
Чтобы минералка благотворно влияла на поджелудочную железу и на весь желудочно-кишечный тракт, в ней должны содержаться такие элементы, как магний, кальций, цинк, сульфаты. Они помогают снять воспаление и способствуют наступлению стадии ремиссии.
Вы можете свободно пить столовую, минеральную столовую воду или функциональный напиток «Магниум» без предварительной консультации с врачом. Но если вы решили поправить здоровье поджелудочной железы при помощи лечебно-столовой или столовой минералки, то получить назначения врача необходимо в обязательном порядке. Врачу необходимо оценить состояние пациента, провести опрос, выявить стадию и тип болезни, оценить вероятность возникновения осложнений.
Но если вы решили поправить здоровье поджелудочной железы при помощи лечебно-столовой или столовой минералки, то получить назначения врача необходимо в обязательном порядке. Врачу необходимо оценить состояние пациента, провести опрос, выявить стадию и тип болезни, оценить вероятность возникновения осложнений.
При патологиях органа назначается щелочная или слабощелочная минералка. При регулярном употреблении будет нейтрализована кислотность панкреатического сока, болевой синдром ослабится, воспалительный процесс уменьшится.
При хронической стадии болезни
Когда заболевание уже переросло в хроническою форму, пациенту рекомендуется пить минералку с небольшой концентрацией минералов. Делать это необходимо примерно за полчаса до приема пищи. Одновременно с едой ее употреблять не рекомендуется, так как может нарушиться процесс пищеварения, и симптоматика болезни может обостриться.
Также вместо обычно минеральной воды возможно употребление функционального напитка «Магниум». Он мягко воздействует на органы ЖКТ, насыщая организм магнием и способствуя более легкому процессу переваривания пищи.
Он мягко воздействует на органы ЖКТ, насыщая организм магнием и способствуя более легкому процессу переваривания пищи.
При обострении панкреатита
В период обострения заболевания стоит быть предельно осторожными с выбором минерализованной жидкости, чтобы еще больше не усилить симптомы панкреатита. Врачи рекомендуют «Нарзан». Пить его нужно на протяжении трех-четырех дней, стараясь при этом как меньше есть. Лучше всего постараться отказаться от еды вообще. После окончания терапии Нарзаном, его можно заменить напитком «Магниум». Он поможет скорее наладить работу желудка и поджелудочной железы, не вызывая при этом острых болей.
Во время ремиссии
Чтобы как можно дольше продлить период ремиссии, пациентам рекомендуется периодически устраивать себе курс терапии минеральными водами. Неплохо подойдет «Боржоми». На протяжении 10 дней нужно употреблять за 40 минут до еды по стакану минералки.
«Магниум» также способствует продлению ремиссии. Его можно употреблять каждый день в дозировке 2-3 баночки. Он максимально бережно воздействует на больной орган, способствует скорейшему перевариванию пищи, успокаивает нервную систему. Пить его также рекомендуется перед едой.
Он максимально бережно воздействует на больной орган, способствует скорейшему перевариванию пищи, успокаивает нервную систему. Пить его также рекомендуется перед едой.
Как правильно пить минеральную воду при болезнях поджелудочной железы?
Неправильное употребление минералки может усугубить состояние пациента, поэтому стоит помнить о простых рекомендациях врачей.
- И при острой, и при хронической стадии панкреатита минерализованную жидкость нужно употреблять в теплом виде, ее температура должна составлять 33-35 градусов.
- Перед питьем следует спустить газы, так как они могут спровоцировать появление спазмов.
- Пить необходимо не позже, чем за 30 минут до еды.
- Терапию минералкой нужно совмещать со строгой диетой. Только тогда будет достигнут желаемый результат.
При лечении панкреатита лучше всего использовать щелочную или слабощелочную минералку. Она содержит в составе элементы, которые способствуют снятию воспаления, уменьшению болевого синдрома и снижают кислотность панкреатического сока.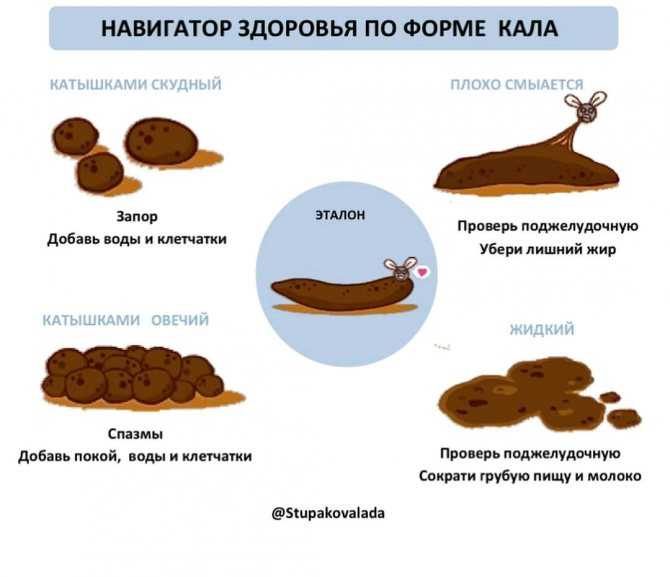
Использование «Магниум» при лечении панкреатита
Известно ли вам, что магний принимает участие в более чем 300 биохимических процессах в организме? И процесс пищеварения здесь занимает не последнее место. Сегодняшний темп жизни большинства людей не позволяет правильно питаться. Многие привыкли есть на бегу, употребляя фаст-фуд, колу и другую готовую продукцию неизвестного содержания. Все это негативно воздействует на органы пищеварения человека, получают развитие такие заболевания, как гастрит, холецистит, панкреатит, колит, сахарный диабет. При этом организм не получает в достаточном количестве много необходимых микроэлементов и витаминов. Например, дефицит магния наблюдается у трети населения планеты.
Российскими учеными был разработан уникальный в своем роде функциональный напиток «Магниум». Главное его отличие от других подобных напитков – магний содержится в нем в максимально усваиваемой форме. Это цитрат магния, то есть органическая соль.
Каждая банка напитка содержит 60 мг магния, что составляет третью часть от суточной нормы элемента для взрослого человека. То есть, чтобы насытить организм минералом, необходимо выпивать по три банки «Магниум» в день.
То есть, чтобы насытить организм минералом, необходимо выпивать по три банки «Магниум» в день.
Химически состав «Магниум» доказывает, что в нем содержатся только натуральные компоненты, никакой химии в составе не присутствует.
Помимо ЖКТ «Магниум» благотворно влияет на нервную, дыхательную, сердечно-сосудистую системы. Уменьшает боли в суставах, снижает кровяное давление, борется с депрессией, бессонницей, лишним весом, нервозностью.
Купить «Магниум» вы можете в крупнейших интернет-магазинах России — Озон и Беру.ру. Также приобрести его возможно и у наших партнеров на территории всей России. Ознакомиться с полным перечнем мест, где продается «Магниум» можно, перейдя по этой ссылке https://magniumpro.ru/kupit-magnium.
Где купить MagniuM
Лечение заболеваний поджелудочной железы — Услуги
Панкреатит (воспаление поджелудочной железы)
Панкреатит — острое или хроническое воспаление поджелудочной железы. При панкреатите происходят воспалительные изменения и распад ткани поджелудочной железы.
Панкреатитом, по данным специалистов, чаще всего болеют женщины, а также пожилые люди и склонные к полноте. Острый панкреатит может переходить в хроническое состояние. Хронический панкреатит сопровождается болями, отрыжкой, тошнотой, испражнениями непереваренной пищи.
Причины панкреатита
- Поражения сосудов поджелудочной железы
- Инфекционные заболевания
- Травма
- Воспалительные процессы в брюшной полости
- образование камней или песка в протоке железы
- лекарственная аллергия
- острый холецистит
- воздействие алкоголя
- заболевания желчного пузыря
- воспаление сосочка, через который проток поджелудочной железы выходит в просвет двенадцатиперстной кишки
- значительные пищевые нагрузки (жирные и острые блюда)
Воспаление поджелудочной железы возникает, если проток железы перекрывается камнями из желчного пузыря, опухолью или кистой. В таком случае нарушается нормальный отток пищеварительных соков с ферментами в двенадцатиперстную кишку и начальный отдел тонкого кишечника.
В таком случае нарушается нормальный отток пищеварительных соков с ферментами в двенадцатиперстную кишку и начальный отдел тонкого кишечника.
Скопившиеся панкреатические ферменты воздействуют на ткани самой железы, а поджелудочная железа включается в процесс самопереваривания. Это может привести к полному разрушению ткани железы, а также расположенных поблизости кровеносных сосудов и других органов брюшной полости.
Симптомы панкреатита
Как правило, при возникновении панкреатита человека мучают боли в животе – постоянные, тупые или режущие.
С развитием заболевания боли нарастают, иногда приводят к шоку. Локализация — высоко под ложечкой, в правом или левом подреберье, при поражении всей железы носят опоясывающий характер. Возможна частая рвота, не приносящая облегчения. В рвотных массах наблюдается примесь желчи.
Кроме того, общее состояние больного быстро ухудшается: повышается температура тела, учащается пульс, появляется одышка, артериальное давление понижается, выступает липкий пот, язык становится сухим с обильным налетом, кожные покровы бледнеют, далее приобретают землисто-серый цвет, черты лица заостряются.
Острый панкреатит: опасно для жизни!
В некоторых случаях при остром панкреатите необходима операция. Панкреатит — очень серьёзная патология, летальность при которой достигает 30%. При остром панкреатите возникает резкая, нередко опоясывающая боль в верхней половине живота, многократная рвота, падение артериального давления. Острый панкреатит характеризуется внезапным появлением симптомов и повторяющимися острыми приступами. Выздоровление обычно происходит самопроизвольно. Болезнь не приводит к необратимым повреждениям железы, если только не имеет места продолжительное злоупотребление алкоголем, когда происходит постоянное разрушение ее ткани.
Симптомы хронического панкреатита
- Скудный стул маслянистого вида со зловонным запахом
- Потеря в весе и признаки витаминной недостаточности
- Нередко возникает диабет, поскольку происходит разрушение клеток, производящих инсулин
Все другие симптомы схожи с симптомами острого панкреатита.
Лечение панкреатита
Больному, которому поставлен диагноз «острый панкреатит», стоит знать: лечение, начатое в первые часы обострения, может остановить воспаление на начальных этапах.
В первые 3-4 дня назначаются строгий постельный режим, голод, щелочное питье (раствор соды, минеральная вода боржоми), лед на живот. При упорной рвоте иногда показано откачивание содержимого желудка через зонд с последующим введением щелочных питьевых растворов. В лечении острого панкреатита чрезвычайно важно интенсивное наблюдение, голод, введение назогастрального зонда для постоянной откачки желудочного содержимого, питание только парентеральное (глюкоза, электролиты, аминокислоты и тому подобное), введение спазмолитических препаратов и наркотических обезболивающих, назначение антибиотиков широкого спектра действия (цефалоспорины, ампициллин), соматостатин.
Дальнейшая терапия включает в себя средства, регулирующие желудочную секрецию, ферментные и антимикробные препараты. Вводятся спазмолитики, обезболивающие лекарства. Для подавления выработки ферментов, которые усугубляют воспаление железы, назначаются контрикал, гордокс, трасилол. При сильных болях иногда назначаются средства, нейтрализующие соляную кислоту в желудке или снижающие ее количество. Для предупреждения и лечения вторичной инфекции проводится терапия мощными антибиотиками.
Вводятся спазмолитики, обезболивающие лекарства. Для подавления выработки ферментов, которые усугубляют воспаление железы, назначаются контрикал, гордокс, трасилол. При сильных болях иногда назначаются средства, нейтрализующие соляную кислоту в желудке или снижающие ее количество. Для предупреждения и лечения вторичной инфекции проводится терапия мощными антибиотиками.
Обратите внимание! Полного выздоровления при хроническом панкреатите не наступает. Задачей терапии является предупреждение дальнейшего разрушения железы. В комплекс лечебных мероприятий входят: исключение алкоголя и кофеина; употребление нежирной легкой пищи; прием панкреатических ферментов, витаминных препаратов и лечение диабета, если он имеется.
Рекомендации по питанию при панкреатите
- Ограничить прием сливочного масла
- Употреблять в пищу каши, сваренные только на воде
- Исключить из рациона наваристые супы и бульоны, жирные сорта мяса, грибы, консервы, соленья, маринады, белокочанную капусту, бобовые, лук, чес-нок, редис, торты, пироги, блины, конфеты, газированные напитки, кофе
- Полезен обезжиренный творог и творожные изделия
Панкреатит может привести к очень тяжелым осложнениям и последствиям!
|
Первичный прием врача гастроэнтеролога (сбор анамнеза, назначение необходимого обследования для постановки диагноза, (постановка первичного диагноза)
ЦЕНА: 1500
|
|
Повторный осмотр врача гастроэнтеролога (постановка диагноза, назначение необходимого курса лечения)
ЦЕНА: 1500
|
Вернуться назад
Как лечится острый панкреатит? — InformedHealth.
 org
org
Создано: 22 апреля 2015 г.; Последнее обновление: 6 сентября 2018 г.; Следующее обновление: 2021.
Острый панкреатит обычно проходит в течение одной-двух недель. Как правило, на некоторое время избегают твердой пищи, чтобы уменьшить нагрузку на поджелудочную железу. Поддерживающие меры, такие как инфузия (внутривенная капельница) для обеспечения жидкости и обезболивающих, могут помочь облегчить симптомы и предотвратить осложнения.
Основными признаками острого панкреатита являются внезапная и сильная боль в верхней части живота, тошнота и рвота. Обычно это вызвано камнями в желчном пузыре, блокирующими отверстие поджелудочной железы, или употреблением слишком большого количества алкоголя.
У 80% людей с острым панкреатитом воспаление либо полностью проходит, либо значительно улучшается в течение одной-двух недель. Но иногда приводит к серьезным осложнениям, поэтому обычно лечится в стационаре.
Какой самый важный первый шаг в лечении панкреатита?
При остром панкреатите организм быстро теряет много жидкости, что также приводит к потере важных минералов. Тошнота и рвота также затрудняют получение достаточного количества жидкости. Обезвоживание может вызвать такие осложнения, как низкое кровяное давление или даже недостаточность кровообращения. Чтобы этого не произошло, больному ставят капельницу, которая снабжает его жидкостью и электролитами.
Тошнота и рвота также затрудняют получение достаточного количества жидкости. Обезвоживание может вызвать такие осложнения, как низкое кровяное давление или даже недостаточность кровообращения. Чтобы этого не произошло, больному ставят капельницу, которая снабжает его жидкостью и электролитами.
Облегчение боли
Острый панкреатит обычно очень болезненный. Существует ряд препаратов для облегчения боли. Часто необходимы сильные обезболивающие (опиоиды). Обезболивающие также обычно вводят через капельницу или катетер (эпидурально).
Иногда дозу обезболивающего можно скорректировать самостоятельно. Это называется «контролируемой пациентом анальгезией» или PCA. Вы используете помпу, чтобы контролировать, сколько лекарства доставляется. Существуют проверки для предотвращения передозировки.
В прошлом опиоиды, такие как морфин, применялись с осторожностью, поскольку опасались, что они еще больше затруднят отток пищеварительного сока из поджелудочной железы. Но исследования не подтвердили это. В настоящее время нет известных причин отказа от лечения боли при остром панкреатите опиоидами.
В настоящее время нет известных причин отказа от лечения боли при остром панкреатите опиоидами.
Более слабые болеутоляющие средства, такие как ацетаминофен (парацетамол) или НПВП, такие как ибупрофен, можно использовать, как только боль начнет стихать.
Когда ты снова сможешь есть?
Пациентам больше не рекомендуется полностью прекращать прием пищи. Исследования показали, что многие люди могут снова начать есть понемногу, как только их симптомы улучшатся и они почувствуют голод. Это справедливо даже для людей с более высоким риском осложнений.
Часто можно начать есть твердую пищу через один-два дня, но врачи рекомендуют начинать с легкоусвояемой пищи с низким содержанием жира. Тем не менее, если кто-то чувствует тошноту, рвоту или осложнения, такие как непроходимость кишечника, ему лучше подождать, прежде чем снова есть твердую пищу.
Когда необходимо использовать зонд для кормления?
Если невозможно снова начать есть в течение нескольких дней, можно использовать питательный зонд для подачи важных питательных веществ, таких как белки, углеводы, жиры, витамины и минералы, в виде специально приготовленной жидкой пищи. Питательные зонды вставляются через нос и осторожно продвигаются по пищеводу в желудок или тонкую кишку.
Питательные зонды вставляются через нос и осторожно продвигаются по пищеводу в желудок или тонкую кишку.
В редких случаях может потребоваться парентеральное питание. Он доставляет питательные вещества непосредственно в кровоток с помощью капельницы. Это может быть сделано, если, например, кто-то вообще не может есть, потому что пищеварение вызывает немедленную боль. По возможности вместо капельницы используется зонд для кормления. Это связано с тем, что многие исследования показали, что парентеральное питание через капельницу связано с большим количеством инфекций и осложнений и даже с большим количеством смертей.
Могут ли антибиотики или другие лекарства предотвратить осложнения?
Острый панкреатит может привести к инфекциям. Они могут повлиять на саму поджелудочную железу или другие органы, такие как легкие или желчные протоки. Инфекции лечат антибиотиками.
Однако было бы лучше предотвратить их появление. Антибиотики часто использовались в качестве превентивной меры в прошлом, особенно если часть ткани поджелудочной железы погибла (некротизирующий панкреатит). Это было сделано для того, чтобы мертвые ткани не заразились и не вызвали состояние, называемое инфицированным панкреонекрозом. Но исследования четко не показали, что прием антибиотиков в качестве меры предосторожности может предотвратить осложнения. Поскольку использование антибиотиков также приводит к побочным эффектам и увеличивает вероятность устойчивости к противомикробным препаратам, эксперты больше не рекомендуют рутинное использование антибиотиков в качестве меры предосторожности.
Это было сделано для того, чтобы мертвые ткани не заразились и не вызвали состояние, называемое инфицированным панкреонекрозом. Но исследования четко не показали, что прием антибиотиков в качестве меры предосторожности может предотвратить осложнения. Поскольку использование антибиотиков также приводит к побочным эффектам и увеличивает вероятность устойчивости к противомикробным препаратам, эксперты больше не рекомендуют рутинное использование антибиотиков в качестве меры предосторожности.
В нескольких исследованиях изучалось, может ли использование пребиотиков или пробиотиков предотвратить осложнения или повлиять на тяжесть течения панкреатита. Считается, что эти вещества способствуют росту безвредных молочнокислых бактерий, снижая риск инфекций. Но исследования не подтвердили это.
Как лечат камни в желчном пузыре?
Если острый панкреатит вызван камнями в желчном пузыре, камни можно удалить с помощью эндоскопической ретроградной холангиографии (ЭРХ). Это включает в себя осторожное введение эндоскопа через пищевод, желудок и первую часть тонкой кишки к отверстию желчного протока. Затем в желчный проток вводят контрастное вещество, чтобы любые камни, находящиеся там, были видны на рентгеновском снимке. С помощью небольшого корзинообразного проволочного инструмента на конце эндоскопа эти камни также можно удалить во время процедуры.
Затем в желчный проток вводят контрастное вещество, чтобы любые камни, находящиеся там, были видны на рентгеновском снимке. С помощью небольшого корзинообразного проволочного инструмента на конце эндоскопа эти камни также можно удалить во время процедуры.
Если панкреатит был вызван камнями в желчном пузыре, желчный пузырь обычно удаляют в более поздние сроки. Это снижает риск образования большего количества камней в желчном пузыре и повторного воспаления поджелудочной железы. Примерно у 20 из 100 человек, которым не удалили желчный пузырь, в течение нескольких месяцев возникает повторное воспаление поджелудочной железы. При отсутствии осложнений желчный пузырь можно удалить в течение нескольких дней после госпитализации. Чем раньше она будет удалена, тем раньше вы сможете покинуть больницу. Согласно исследованиям, нет никаких недостатков в раннем удалении желчного пузыря при неосложненных случаях панкреатита. В тяжелых случаях или при наличии осложнений лучше подождать, пока больной не выздоровеет. В противном случае риск осложнений во время процедуры слишком высок.
В противном случае риск осложнений во время процедуры слишком высок.
Тяжелые случаи панкреатита
Примерно в 15–20 случаях из 100 острый панкреатит приводит к осложнениям, поражающим поджелудочную железу или другие органы. Псевдокисты (заполненные жидкостью кистозные пузыри в поджелудочной железе) являются частым осложнением. Если они небольшие и не вызывают никаких симптомов, их не нужно лечить. Более крупные псевдокисты могут вскрываться и кровоточить или инфицироваться и образовывать абсцесс. Чтобы этого не произошло, кисту можно проколоть и дренировать снаружи с помощью полой иглы. В некоторых случаях требуется хирургическое вмешательство.
Мертвая ткань не всегда нуждается в лечении, если она не инфицирована. Однако инфицированные мертвые ткани необходимо лечить антибиотиками. Также может потребоваться удаление мертвой ткани. В зависимости от того, какая часть поджелудочной железы поражена, используются различные процедуры. Если мертвая ткань не вызывает острых проблем, лучше подождать около четырех недель, прежде чем удалять ее, чтобы пациент мог сначала оправиться от болезни. К тому времени мертвая ткань также затвердеет, и ее будет легче отличить от здоровой ткани и удалить.
К тому времени мертвая ткань также затвердеет, и ее будет легче отличить от здоровой ткани и удалить.
Очень тяжелые случаи панкреатита могут привести к воспалению всего тела, известному как синдром системной воспалительной реакции (SIRS). SIRS может вызвать отказ одного или нескольких органов, и его необходимо лечить в отделении интенсивной терапии. Там врачи и медсестры стараются поддерживать работу органов, пока воспаление не пройдет.
Что происходит после восстановления?
Если обнаружена конкретная причина острого панкреатита, например камни в желчном пузыре или (редкое) нарушение обмена веществ, проводится лечение этой причины. В противном случае после неосложненного острого панкреатита никакие другие методы лечения не требуются. Если панкреатит был связан с алкоголем, после него рекомендуется пить намного меньше алкоголя. Некоторые специалисты рекомендуют вообще не употреблять алкоголь в течение 6–12 месяцев после каждого эпизода панкреатита. Но не проводилось исследований того, может ли отказ от алкоголя помочь предотвратить новые случаи панкреатита, если причина не связана с алкоголем.
Людям, перенесшим тяжелый острый панкреатит с осложнениями, после выписки из больницы может потребоваться дальнейшее лечение. Экстремальная потеря веса характерна для острого панкреатита. Иногда может потребоваться несколько недель, чтобы к вам вернулся аппетит и снова набрался вес. В это время могут помочь советы диетолога. У некоторых людей поджелудочная железа не вырабатывает достаточно пищеварительных соков (какое-то время) после того, как панкреатит прошел. Если это произойдет, искусственные ферменты поджелудочной железы можно принимать во время еды, чтобы помочь организму усваивать пищевые жиры. Люди, перенесшие острый панкреатит, также более склонны к развитию диабета, который затем необходимо лечить.
Источники
Аль-Омран М., Албалави З.Х., Ташканди М.Ф., Аль-Ансари Л.А. Энтеральное и парентеральное питание при остром панкреатите. Кокрановская система баз данных, ред. 2010 г.; (1): CD002837. [Бесплатная статья PMC: PMC7120370] [PubMed: 20091534]
Bakker OJ, van Brunschot S, van Santvoort HC, Besselink MG, Bollen TL, Boermeester MA et al.
 Раннее кормление через назоэнтеральный зонд по сравнению с кормлением по требованию при остром панкреатите. N Engl J Med 2014; 371(21): 1983-1993 гг. [В паблике: 25409371]
Раннее кормление через назоэнтеральный зонд по сравнению с кормлением по требованию при остром панкреатите. N Engl J Med 2014; 371(21): 1983-1993 гг. [В паблике: 25409371]Basurto Ona X, Rigau Comas D, Urrutia G. Опиоиды при остром панкреатите. Кокрановская система базы данных, ред. 2013 г.; (7): CD009179. [PubMed: 23888429]
Бесселинк М., ван Сантвоорт Х., Фриман М., Гарднер Т., Майерле Дж., Веге С.С. и др. Доказательные рекомендации IAP/APA по ведению острого панкреатита. Панкреатология 2013; 13(4 Дополнение 2): e1-15.
Gou S, Yang Z, Liu T, Wu H, Wang C. Применение пробиотиков при лечении тяжелого острого панкреатита: систематический обзор и метаанализ рандомизированных контролируемых исследований. Крит Уход 2014; 18(2): Р57. [Бесплатная статья PMC: PMC4056604] [PubMed: 24684832]
Джонсон К.Д., Бесселинк М.Г., Картер Р. Острый панкреатит. БМЖ 2014; 349: g4859. [PubMed: 25116169]
Мэн В., Юань Дж.
 , Чжан С., Бай З., Чжоу В., Ян Дж. и др. Парентеральные анальгетики для облегчения боли при остром панкреатите: систематический обзор. Панкреатология 2013; 13(3): 201-206. [PubMed: 23719588]
, Чжан С., Бай З., Чжоу В., Ян Дж. и др. Парентеральные анальгетики для облегчения боли при остром панкреатите: систематический обзор. Панкреатология 2013; 13(3): 201-206. [PubMed: 23719588]Мэн В.Б., Ли С., Ли Ю.М., Чжоу В.К. Три начальные диеты для лечения легкого острого панкреатита: метаанализ. World J Gastroenterol 2011; 17(37): 4235-4241. [Бесплатная статья PMC: PMC3208370] [PubMed: 22072857]
Nordback I, Pelli H, Lappalainen-Lehto R, Jarvinen S, Raty S, Sand J. Повторение острого алкогольного панкреатита можно уменьшить: рандомизированное контролируемое исследование. Гастроэнтерология 2009; 136(3): 848-855. [PubMed: 19162029]
Ockenga J, Löser C, Kraft M, Madl C. S3-Leitlinie der Deutschen Gesellschaft für Ernährungsmedizin (DGEM) в Zusammenarbeit mit der GESKES, der AKE und der DGVS. Klinische Ernährung in der Gastroenterologie (Часть 2) — Поджелудочная железа. Регистрационный номер AWMF: 073-025. 2014.
Поропат Г.
 , Гиляка В., Хаузер Г., Тимак Д. Составы для энтерального питания при остром панкреатите. Кокрановская система базы данных, ред. 2015 г.; (3): CD010605. [PubMed: 25803695]
, Гиляка В., Хаузер Г., Тимак Д. Составы для энтерального питания при остром панкреатите. Кокрановская система базы данных, ред. 2015 г.; (3): CD010605. [PubMed: 25803695]Теннер С., Бейли Дж., ДеВитт Дж., Веге С.С. Рекомендации Американского колледжа гастроэнтерологов: лечение острого панкреатита. Am J Gastroenterol 2013; 108(9): 1400-1415; 1416. [PubMed: 23896955]
Vaughn VM, Shuster D, Rogers MAM, Mann J, Conte ML, Saint S et al. Раннее и отсроченное кормление у пациентов с острым панкреатитом: систематический обзор. Энн Интерн Мед 2017; 166(12): 883-892. [PubMed: 28505667]
Чжан М.М., Ченг Дж.К., Лу Ю.Р., Йи Ч.Х. Применение пре-, про- и синбиотиков у больных острым панкреатитом: метаанализ. World J Gastroenterol 2010; 16(31): 3970-3978. [Бесплатная статья PMC: PMC2923773] [PubMed: 20712060]
Информация о здоровье IQWiG написана с целью помочь
люди понимают преимущества и недостатки основных вариантов лечения и здоровья
услуги по уходу.
Поскольку IQWiG является немецким институтом, некоторая информация, представленная здесь, относится к
Немецкая система здравоохранения. Пригодность любого из описанных вариантов у конкретного
случае можно определить, поговорив с врачом. Мы не предлагаем индивидуальные консультации.Наша информация основана на результатах качественных исследований. Это написано
команда
медицинских работников, ученых и редакторов, а также проверенных внешними экспертами. Вы можете
найти подробное описание того, как наша медицинская информация создается и обновляется в
наши методы.
Как лечится острый панкреатит? — InformedHealth.org
Создано: 22 апреля 2015 г.; Последнее обновление: 6 сентября 2018 г.; Следующее обновление: 2021.
Острый панкреатит обычно проходит в течение одной-двух недель. Как правило, на некоторое время избегают твердой пищи, чтобы уменьшить нагрузку на поджелудочную железу. Поддерживающие меры, такие как инфузия (внутривенная капельница) для обеспечения жидкости и обезболивающих, могут помочь облегчить симптомы и предотвратить осложнения.
Основными признаками острого панкреатита являются внезапная и сильная боль в верхней части живота, тошнота и рвота. Обычно это вызвано камнями в желчном пузыре, блокирующими отверстие поджелудочной железы, или употреблением слишком большого количества алкоголя.
У 80% людей с острым панкреатитом воспаление либо полностью проходит, либо значительно улучшается в течение одной-двух недель. Но иногда приводит к серьезным осложнениям, поэтому обычно лечится в стационаре.
Какой самый важный первый шаг в лечении панкреатита?
При остром панкреатите организм быстро теряет много жидкости, что также приводит к потере важных минералов. Тошнота и рвота также затрудняют получение достаточного количества жидкости. Обезвоживание может вызвать такие осложнения, как низкое кровяное давление или даже недостаточность кровообращения. Чтобы этого не произошло, больному ставят капельницу, которая снабжает его жидкостью и электролитами.
Обезболивание
Острый панкреатит обычно очень болезненный. Существует ряд препаратов для облегчения боли. Часто необходимы сильные обезболивающие (опиоиды). Обезболивающие также обычно вводят через капельницу или катетер (эпидурально).
Существует ряд препаратов для облегчения боли. Часто необходимы сильные обезболивающие (опиоиды). Обезболивающие также обычно вводят через капельницу или катетер (эпидурально).
Иногда дозу обезболивающего можно отрегулировать самостоятельно. Это называется «контролируемой пациентом анальгезией» или PCA. Вы используете помпу, чтобы контролировать, сколько лекарства доставляется. Существуют проверки для предотвращения передозировки.
В прошлом опиоиды, такие как морфин, использовались с осторожностью, поскольку опасались, что они еще больше затруднят отток пищеварительных соков из поджелудочной железы. Но исследования не подтвердили это. В настоящее время нет известных причин отказа от лечения боли при остром панкреатите опиоидами.
Более слабые болеутоляющие средства, такие как ацетаминофен (парацетамол) или НПВП, такие как ибупрофен, можно использовать, как только боль начнет стихать.
Когда ты снова сможешь есть?
Пациентам больше не рекомендуется полностью прекращать прием пищи. Исследования показали, что многие люди могут снова начать есть понемногу, как только их симптомы улучшатся и они почувствуют голод. Это справедливо даже для людей с более высоким риском осложнений.
Исследования показали, что многие люди могут снова начать есть понемногу, как только их симптомы улучшатся и они почувствуют голод. Это справедливо даже для людей с более высоким риском осложнений.
Часто можно начать есть твердую пищу через один-два дня, но врачи рекомендуют начинать с легкоусвояемой пищи с низким содержанием жира. Тем не менее, если кто-то чувствует тошноту, рвоту или осложнения, такие как непроходимость кишечника, ему лучше подождать, прежде чем снова есть твердую пищу.
Когда необходимо использовать зонд для кормления?
Если невозможно снова начать есть в течение нескольких дней, можно использовать питательный зонд для подачи важных питательных веществ, таких как белки, углеводы, жиры, витамины и минералы, в виде специально приготовленной жидкой пищи. Питательные зонды вставляются через нос и осторожно продвигаются по пищеводу в желудок или тонкую кишку.
В редких случаях может потребоваться парентеральное питание. Он доставляет питательные вещества непосредственно в кровоток с помощью капельницы. Это может быть сделано, если, например, кто-то вообще не может есть, потому что пищеварение вызывает немедленную боль. По возможности вместо капельницы используется зонд для кормления. Это связано с тем, что многие исследования показали, что парентеральное питание через капельницу связано с большим количеством инфекций и осложнений и даже с большим количеством смертей.
Это может быть сделано, если, например, кто-то вообще не может есть, потому что пищеварение вызывает немедленную боль. По возможности вместо капельницы используется зонд для кормления. Это связано с тем, что многие исследования показали, что парентеральное питание через капельницу связано с большим количеством инфекций и осложнений и даже с большим количеством смертей.
Могут ли антибиотики или другие лекарства предотвратить осложнения?
Острый панкреатит может привести к инфекциям. Они могут повлиять на саму поджелудочную железу или другие органы, такие как легкие или желчные протоки. Инфекции лечат антибиотиками.
Однако было бы лучше предотвратить их появление. Антибиотики часто использовались в качестве превентивной меры в прошлом, особенно если часть ткани поджелудочной железы погибла (некротизирующий панкреатит). Это было сделано для того, чтобы мертвые ткани не заразились и не вызвали состояние, называемое инфицированным панкреонекрозом. Но исследования четко не показали, что прием антибиотиков в качестве меры предосторожности может предотвратить осложнения. Поскольку использование антибиотиков также приводит к побочным эффектам и увеличивает вероятность устойчивости к противомикробным препаратам, эксперты больше не рекомендуют рутинное использование антибиотиков в качестве меры предосторожности.
Поскольку использование антибиотиков также приводит к побочным эффектам и увеличивает вероятность устойчивости к противомикробным препаратам, эксперты больше не рекомендуют рутинное использование антибиотиков в качестве меры предосторожности.
В нескольких исследованиях изучалось, может ли использование пребиотиков или пробиотиков предотвратить осложнения или повлиять на тяжесть течения панкреатита. Считается, что эти вещества способствуют росту безвредных молочнокислых бактерий, снижая риск инфекций. Но исследования не подтвердили это.
Как лечат камни в желчном пузыре?
Если острый панкреатит вызван камнями в желчном пузыре, камни можно удалить с помощью эндоскопической ретроградной холангиографии (ЭРХ). Это включает в себя осторожное введение эндоскопа через пищевод, желудок и первую часть тонкой кишки к отверстию желчного протока. Затем в желчный проток вводят контрастное вещество, чтобы любые камни, находящиеся там, были видны на рентгеновском снимке. С помощью небольшого корзинообразного проволочного инструмента на конце эндоскопа эти камни также можно удалить во время процедуры.
Если панкреатит был вызван камнями в желчном пузыре, желчный пузырь обычно удаляют в более поздние сроки. Это снижает риск образования большего количества камней в желчном пузыре и повторного воспаления поджелудочной железы. Примерно у 20 из 100 человек, которым не удалили желчный пузырь, в течение нескольких месяцев возникает повторное воспаление поджелудочной железы. При отсутствии осложнений желчный пузырь можно удалить в течение нескольких дней после госпитализации. Чем раньше она будет удалена, тем раньше вы сможете покинуть больницу. Согласно исследованиям, нет никаких недостатков в раннем удалении желчного пузыря при неосложненных случаях панкреатита. В тяжелых случаях или при наличии осложнений лучше подождать, пока больной не выздоровеет. В противном случае риск осложнений во время процедуры слишком высок.
Тяжелые случаи панкреатита
Примерно в 15–20 случаях из 100 острый панкреатит приводит к осложнениям, поражающим поджелудочную железу или другие органы. Псевдокисты (заполненные жидкостью кистозные пузыри в поджелудочной железе) являются частым осложнением. Если они небольшие и не вызывают никаких симптомов, их не нужно лечить. Более крупные псевдокисты могут вскрываться и кровоточить или инфицироваться и образовывать абсцесс. Чтобы этого не произошло, кисту можно проколоть и дренировать снаружи с помощью полой иглы. В некоторых случаях требуется хирургическое вмешательство.
Псевдокисты (заполненные жидкостью кистозные пузыри в поджелудочной железе) являются частым осложнением. Если они небольшие и не вызывают никаких симптомов, их не нужно лечить. Более крупные псевдокисты могут вскрываться и кровоточить или инфицироваться и образовывать абсцесс. Чтобы этого не произошло, кисту можно проколоть и дренировать снаружи с помощью полой иглы. В некоторых случаях требуется хирургическое вмешательство.
Мертвая ткань не всегда нуждается в лечении, если она не инфицирована. Однако инфицированные мертвые ткани необходимо лечить антибиотиками. Также может потребоваться удаление мертвой ткани. В зависимости от того, какая часть поджелудочной железы поражена, используются различные процедуры. Если мертвая ткань не вызывает острых проблем, лучше подождать около четырех недель, прежде чем удалять ее, чтобы пациент мог сначала оправиться от болезни. К тому времени мертвая ткань также затвердеет, и ее будет легче отличить от здоровой ткани и удалить.
Очень тяжелые случаи панкреатита могут привести к воспалению всего тела, известному как синдром системной воспалительной реакции (SIRS). SIRS может вызвать отказ одного или нескольких органов, и его необходимо лечить в отделении интенсивной терапии. Там врачи и медсестры стараются поддерживать работу органов, пока воспаление не пройдет.
SIRS может вызвать отказ одного или нескольких органов, и его необходимо лечить в отделении интенсивной терапии. Там врачи и медсестры стараются поддерживать работу органов, пока воспаление не пройдет.
Что происходит после восстановления?
Если обнаружена конкретная причина острого панкреатита, например камни в желчном пузыре или (редкое) нарушение обмена веществ, проводится лечение этой причины. В противном случае после неосложненного острого панкреатита никакие другие методы лечения не требуются. Если панкреатит был связан с алкоголем, после него рекомендуется пить намного меньше алкоголя. Некоторые специалисты рекомендуют вообще не употреблять алкоголь в течение 6–12 месяцев после каждого эпизода панкреатита. Но не проводилось исследований того, может ли отказ от алкоголя помочь предотвратить новые случаи панкреатита, если причина не связана с алкоголем.
Людям, перенесшим тяжелый острый панкреатит с осложнениями, после выписки из больницы может потребоваться дальнейшее лечение. Экстремальная потеря веса характерна для острого панкреатита. Иногда может потребоваться несколько недель, чтобы к вам вернулся аппетит и снова набрался вес. В это время могут помочь советы диетолога. У некоторых людей поджелудочная железа не вырабатывает достаточно пищеварительных соков (какое-то время) после того, как панкреатит прошел. Если это произойдет, искусственные ферменты поджелудочной железы можно принимать во время еды, чтобы помочь организму усваивать пищевые жиры. Люди, перенесшие острый панкреатит, также более склонны к развитию диабета, который затем необходимо лечить.
Экстремальная потеря веса характерна для острого панкреатита. Иногда может потребоваться несколько недель, чтобы к вам вернулся аппетит и снова набрался вес. В это время могут помочь советы диетолога. У некоторых людей поджелудочная железа не вырабатывает достаточно пищеварительных соков (какое-то время) после того, как панкреатит прошел. Если это произойдет, искусственные ферменты поджелудочной железы можно принимать во время еды, чтобы помочь организму усваивать пищевые жиры. Люди, перенесшие острый панкреатит, также более склонны к развитию диабета, который затем необходимо лечить.
Источники
Аль-Омран М., Албалави З.Х., Ташканди М.Ф., Аль-Ансари Л.А. Энтеральное и парентеральное питание при остром панкреатите. Кокрановская система баз данных, ред. 2010 г.; (1): CD002837. [Бесплатная статья PMC: PMC7120370] [PubMed: 20091534]
Bakker OJ, van Brunschot S, van Santvoort HC, Besselink MG, Bollen TL, Boermeester MA et al. Раннее кормление через назоэнтеральный зонд по сравнению с кормлением по требованию при остром панкреатите.
 N Engl J Med 2014; 371(21): 1983-1993 гг. [В паблике: 25409371]
N Engl J Med 2014; 371(21): 1983-1993 гг. [В паблике: 25409371]Basurto Ona X, Rigau Comas D, Urrutia G. Опиоиды при остром панкреатите. Кокрановская система базы данных, ред. 2013 г.; (7): CD009179. [PubMed: 23888429]
Бесселинк М., ван Сантвоорт Х., Фриман М., Гарднер Т., Майерле Дж., Веге С.С. и др. Доказательные рекомендации IAP/APA по ведению острого панкреатита. Панкреатология 2013; 13(4 Дополнение 2): e1-15.
Gou S, Yang Z, Liu T, Wu H, Wang C. Применение пробиотиков при лечении тяжелого острого панкреатита: систематический обзор и метаанализ рандомизированных контролируемых исследований. Крит Уход 2014; 18(2): Р57. [Бесплатная статья PMC: PMC4056604] [PubMed: 24684832]
Джонсон К.Д., Бесселинк М.Г., Картер Р. Острый панкреатит. БМЖ 2014; 349: g4859. [PubMed: 25116169]
Мэн В., Юань Дж., Чжан С., Бай З., Чжоу В., Ян Дж. и др. Парентеральные анальгетики для облегчения боли при остром панкреатите: систематический обзор.
 Панкреатология 2013; 13(3): 201-206. [PubMed: 23719588]
Панкреатология 2013; 13(3): 201-206. [PubMed: 23719588]Мэн В.Б., Ли С., Ли Ю.М., Чжоу В.К. Три начальные диеты для лечения легкого острого панкреатита: метаанализ. World J Gastroenterol 2011; 17(37): 4235-4241. [Бесплатная статья PMC: PMC3208370] [PubMed: 22072857]
Nordback I, Pelli H, Lappalainen-Lehto R, Jarvinen S, Raty S, Sand J. Повторение острого алкогольного панкреатита можно уменьшить: рандомизированное контролируемое исследование. Гастроэнтерология 2009; 136(3): 848-855. [PubMed: 19162029]
Ockenga J, Löser C, Kraft M, Madl C. S3-Leitlinie der Deutschen Gesellschaft für Ernährungsmedizin (DGEM) в Zusammenarbeit mit der GESKES, der AKE und der DGVS. Klinische Ernährung in der Gastroenterologie (Часть 2) — Поджелудочная железа. Регистрационный номер AWMF: 073-025. 2014.
Поропат Г., Гиляка В., Хаузер Г., Тимак Д. Составы для энтерального питания при остром панкреатите. Кокрановская система базы данных, ред.
 2015 г.; (3): CD010605. [PubMed: 25803695]
2015 г.; (3): CD010605. [PubMed: 25803695]Теннер С., Бейли Дж., ДеВитт Дж., Веге С.С. Рекомендации Американского колледжа гастроэнтерологов: лечение острого панкреатита. Am J Gastroenterol 2013; 108(9): 1400-1415; 1416. [PubMed: 23896955]
Vaughn VM, Shuster D, Rogers MAM, Mann J, Conte ML, Saint S et al. Раннее и отсроченное кормление у пациентов с острым панкреатитом: систематический обзор. Энн Интерн Мед 2017; 166(12): 883-892. [PubMed: 28505667]
Чжан М.М., Ченг Дж.К., Лу Ю.Р., Йи Ч.Х. Применение пре-, про- и синбиотиков у больных острым панкреатитом: метаанализ. World J Gastroenterol 2010; 16(31): 3970-3978. [Бесплатная статья PMC: PMC2923773] [PubMed: 20712060]
Информация о здоровье IQWiG написана с целью помочь
люди понимают преимущества и недостатки основных вариантов лечения и здоровья
услуги по уходу.Поскольку IQWiG является немецким институтом, некоторая информация, представленная здесь, относится к
Немецкая система здравоохранения.


 Имеет наибольшую концентрацию минералов, свыше 8 г на литр, поэтому ее бесконтрольное употребление может негативно сказаться на пищеварительной системе.
Имеет наибольшую концентрацию минералов, свыше 8 г на литр, поэтому ее бесконтрольное употребление может негативно сказаться на пищеварительной системе. Раннее кормление через назоэнтеральный зонд по сравнению с кормлением по требованию при остром панкреатите. N Engl J Med 2014; 371(21): 1983-1993 гг. [В паблике: 25409371]
Раннее кормление через назоэнтеральный зонд по сравнению с кормлением по требованию при остром панкреатите. N Engl J Med 2014; 371(21): 1983-1993 гг. [В паблике: 25409371] , Чжан С., Бай З., Чжоу В., Ян Дж. и др. Парентеральные анальгетики для облегчения боли при остром панкреатите: систематический обзор. Панкреатология 2013; 13(3): 201-206. [PubMed: 23719588]
, Чжан С., Бай З., Чжоу В., Ян Дж. и др. Парентеральные анальгетики для облегчения боли при остром панкреатите: систематический обзор. Панкреатология 2013; 13(3): 201-206. [PubMed: 23719588] , Гиляка В., Хаузер Г., Тимак Д. Составы для энтерального питания при остром панкреатите. Кокрановская система базы данных, ред. 2015 г.; (3): CD010605. [PubMed: 25803695]
, Гиляка В., Хаузер Г., Тимак Д. Составы для энтерального питания при остром панкреатите. Кокрановская система базы данных, ред. 2015 г.; (3): CD010605. [PubMed: 25803695]